Il n’est plus nécessaire de convaincre les médecins généralistes de l’existence de la souffrance au travail. Ils en constatent les dégâts au quotidien dans leur cabinet: crises d’anxiété, peur d’aller au travail, troubles du sommeil, cauchemars, dépression, plainte sur le harcèlement subi, burn out, stress post traumatique, troubles somatiques.
Travailler, c’est se travailler
Si le travail peut déclencher de telles décompensations c’est qu’il demeure le plus grand pacificateur individuel et social. Il est donc central dans la préservation de notre santé, dans sa déstabilisation aussi.
Construire son identité grâce au travail
La régulation de notre «estime de soi» dépend souvent des autres. En contrepartie de la contribution qu’il apporte à l’organisation du travail, le sujet attend une rétribution. Pas simplement un salaire mais aussi une reconnaissance. La reconnaissance de la qualité du travail accompli est la réponse aux attentes subjectives dont nous sommes porteurs. Alors, les doutes, les difficultés, la fatigue s’évanouissent devant la contribution à l’oeuvre collective et la place que l’on a pu se construire parmi les autres.
Le travail se situe dans l’écart entre le prescrit et le réel
Le travail fait l’objet de nombreux discours savants. Le juriste parle du contrat de travail, le chef d’entreprise évoque les objectifs, l’organisateur définit les consignes, le physiologiste parle de biomécanique. Du côté de l’organisation du travail, l’expérience du travail se résume à l’injonction d’appliquer des consignes et des procédures. Mais sur le terrain, travailler implique de se confronter à la variabilité des situations. Travailler, c’est tenir d’un côté la prescription et de l’autre la résistance du réel. Les directives sont données pour une situation type qui ne se présente jamais.
C’est dans cet écart entre le prescrit et le réel que se trouve d’ailleurs la véritable définition du travail: «Le travail, c’est la mobilisation des femmes et des hommes face à ce qui n’est pas donné par l’organisation du travail» (Ph. Davezies, 1997).
La non-reconnaissance par la hiérarchie du lien que le sujet entretient avec le travail réel est déstabilisante pour l’identité. Si le sujet ne parvient pas à faire comprendre les impasses et les contradictions qu’il rencontre pour faire son travail (temps, moyens, effectifs), il peut en venir à douter de ce qu’il tient pour vrai, se remettre en cause et perdre confiance en lui. Cette dépressivité peut prendre des formes mineures, comme l’anxiété larvée, la chronicisation du sentiment d’ennui, de lassitude, de repli sur soi ou d’insatisfaction, l’augmentation de la consommation de psychotropes légaux, autant de signes avant-coureurs de la décompensation à venir.
La fatigue est le symptôme le plus courant
Parce qu’elle se situe dans le territoire de l’infraliminaire, la fatigue n’est pas prise au sérieux et est souvent disqualifiée. Il y a la bonne fatigue, évacuation en après coup de l’énergie mobilisée par la tâche à accomplir. Et la fatigue-usure du geste vidé de sens mais qu’il faut accomplir quand même, en réprimant toute activité spontanée des organes moteurs et sensoriels pour coller à la tâche prescrite, sans écart autorisé: une fatigue précurseur d’une dépression atone, blanche, qui ne dit pas son nom. La fatigue n’est donc pas toujours une réponse à une charge physique excessive, à un surmenage; elle peut aussi trouver son origine dans l’inactivité ou l’activité monotone et dans la répression de l’imagination.
La fatigue que le repos ne permet plus de résorber est aussi un des signaux précurseurs de l’épuisement professionnel.
La souffrance mentale, la fatigue sont irrecevables au travail. Devant l’absence d’écoute de sa souffrance, des impasses qu’il rencontre dans son travail, le salarié peut basculer dans la pathologie. Les solutions extrêmes de sortie de situation de souffrance au travail sont la démission ou l’absentéisme.
Voir aussi
La fatigue, symptôme essentiel
Télécharger
Notre diaporama sur la Fatigue, de Fernand Criqui pour la revue Diagramme.
Une aggravation des pathologie
La peur de la perte d’emploi, la peur de ne pas tenir sur son poste de travail engendrent des pathologies croissantes: le karoshi, le syndrome de stress post traumatique (tableau princeps des situations de harcèlement moral érigé en pratique managériale), les passages à l’acte violents, les suicides sur les lieux de travail ne sont plus des phénomènes mineurs pour les cliniciens de terrain.
Ces pathologies liées aux nouvelles formes d’organisation du travail sont regroupées en deux familles: les pathologies de surcharge et les pathologies de la solitude.
Le type de décompensation ne dépend pas uniquement du travail, mais en dernier ressort de la structure de la personnalité, acquise avant la situation de travail. Cette décompensation est une rencontre entre une organisation psychique individuelle spécifique et une organisation du travail spécifique. L’analyse des situations de souffrance au travail requiert des savoirs pointus, croisés et pluridisciplinaires pour faire la part entre facteurs externes et facteurs endogènes:
– la salariée qui se plaint et s’étiole sur son poste de travail, présente-t-elle une pathologie dépressive ou est-elle soumise à un management harcelant et pathogène?
– ce manager obsessionnel qui exige de sa secrétaire qu’elle colle les timbres à 2 cm du bord de l’enveloppe, est-il dans l’abus de pouvoir ou le perfectionnisme?
– cette aide-soignante en pleine bouffée délirante qui parle de respirateurs montés à l’envers dans son service de réanimation est-elle folle ou clairvoyante sur le burn out de ses collègues?
Les pathologies liées aux nouvelles formes
d’organisation du travail
Les pathologies de surcharge
Ces pathologies portent bien leur nom et sont liées aux nouvelles formes d’organisation du travail. L’augmentation de la cadence des taches à accomplir, présente partout, dans tous les secteurs professionnels, l’intensification, la densification des tâches, pulvérisent toutes les limites neurophysiologiques et biomécaniques et provoquent des maladies du surtravail. Celui qui s’en sort dans les organisations actuelles du travail n’est pas le plus fort, ni le plus intelligent, mais le plus rapide.
1. La surcharge du fonctionnement psychologique, cognitif entraîne différents tableaux bien précis de décompensation psychique:
- stress, anxiété
- troubles cognitifs (concentration, logique, mémoire) -> bilan neuropsychologique
Bilan neuropsychologique
Partout en France, dans toutes les CHU (Centres Hospitalo-Universitaires), on trouve des consultations de neuro-psychologie. Sur prescription médicale de «bilan neuropsychologique pour surmenage», des tests poussés peuvent être pratiqués et permettent un diagnostic objectivé de surmenage. L’atteinte des différentes mémoires, de la concentration, des facultés logiques peut être attestée scientifiquement. Le médecin du travail, la direction des ressources humaines, le médecin de sécurité sociale, le CRRMP (Comité Régional de Reconnaissance des Maladies Professionnelles) devront prendre un compte la preuve scientifique et médicale d’une atteinte des grandes fonctions cognitives.
– Etat de stress aigu ou ESA -> voir la lettre-réseau de la CPAM précisant la procédure de traitement des demandes de reconnaissance du caractère professionnel des traumatismes psychologiques au titre des accidents du travail (pdf).
– Syndrome d’épuisement professionnel ou burn-out
– Effondrements anxio-dépressifs majeurs
2. La surcharge du psychique peut se décharger dans la radicalisation des comportements, dans des passages à l’acte violents:
La violence au travail, qu’elle soit physique ou psychologique, se généralise, tous contextes et toutes catégories professionnelles confondus, donnant à penser que le problème n’est pas lié à un environnement précis ou à une catégorie professionnelle particulière. Coups et blessures entre collègues, contre l’usager, sabotages professionnels, séquestrations, suicides sur les lieux de travail ne sont plus des faits isolés. La violence n’est pas forcément physique. Les comportements tyranniques, le harcèlement, la persécution d’un subalterne sont fréquents et intégrés au mode de management.
- violence contre l’autre (agressions contre les collègues ou l’usager)
- contre l’outil de travail (sabotages)
- contre la hiérarchie (séquestrations)
- management radicalisé (adhésion aux pratiques de harcèlement moral contre les subordonnés).
Voir aussi: Les techniques de management pathogènes
3. La surcharge du fonctionnement organique entraîne des pathologies physiques:
Les nouvelles formes d’organisation du travail, le flux tendu, l’intensification de la vitesse d’exécution, la cadence demandée dans de nombreux métiers, la répétitivité vide de sens du geste exécuté entraînent l’atteinte de secteurs organiques.
- Les troubles musculo-squelettiques sont une véritable pandémie dans toutes les sociétés industrialisées et représentent la première maladie professionnelle
- Le karoshi est l’issue fatale du surmenage, mort subite par accident vasculaire cérébral ou cardiaque chez un sujet jeune. Les études épidémiologiques américaines (P. Reich, RA. De Silva, B. Lown, BJ. Murawski. La mortalité par accident coronarien. 1981) indiquent des associations significatives en termes statistiques entre trois facteurs: l’existence d’une instabilité électrique du myocarde, une vie quotidienne vécue comme un fardeau sur fond de dépression ou dans une situation décrite comme sans issue, enfin, un événement à charge psychique forte, proche de l’épisode d’arythmie (moins d’une heure dans 21 % des cas).
Voir aussi Tous nos articles sur la jurisprudence
Les pathologies de la solitude
La précarisation de l’emploi a entraîné l’intensification du travail, neutralisé la mobilisation collective, généré le silence et le chacun pour soi. La peur de perdre son travail induit des conduites de domination ou de soumission. Certains même se plaignent d’un harcèlement que quelques mois plus tôt ils ont vu exercer sur autrui sans intervenir ou bien pire, pour garder leur place, en apportant leur témoignage à charge.
Le cynisme dans le monde du travail est devenu un équivalent de courage, de force de caractère. La tolérance à l’injustice et à la souffrance infligée à autrui est érigée en valeur virile, en idéologie défensive de métier. Le harceleur ici n’est pas un pervers narcissique mais un homme, un vrai, qui doit pour réussir, parvenir à ignorer la peur et la souffrance, la sienne et donc celle d’autrui. La réussite sociale se mesure à la capacité d’exercer sur les autres des violences dites nécessaires.
En face d’un management maltraitant dans ses demandes, le salarié isolé ne peut ni répondre sous peine d’avertissement disciplinaire, ni s’enfuir en démissionnant sous peine de perdre ses droits sociaux. Le barrage des deux grandes voies de lutte contre le stress, la mentalisation et la fuite convoque le tableau d’effraction psychique et à court terme la décompensation.
L’urgence devant un salarié en situation de harcèlement véritable est donc de FAIRE CESSER, FAIRE SORTIR.
Syndrome de stress post traumatique dans les situations de harcèlement
Voir aussi notre document sur les différentes formes de harcèlement reconnues par la jurisprudence, et le stress post-traumatique (pdf)
Le «contrat de travail» se signe autour d’un échange entre, du côté du salarié, travail, dévouement, investissement de son énergie psychique et physique, adhésion aux valeurs promues par l’entreprise, contre, du côté de l’entreprise, la promesse de réussite, d’accomplissement, de pouvoir, d’argent, de possession d’attributs. Cet échange, ce troc, fonctionne au delà de toutes les espérances de communication stratégique. Proposer au salarié de devenir un héros en atteignant les objectifs qui feront la gloire et le prestige de son entreprise vient capturer notre envie de laisser une trace, d’être reconnu par nos pairs. Alors quelquefois, ce désir d’exister, d’être reconnu comme un être unique s’engouffre dans le travail, rien que le travail. Le travail devient toute la vie. Nos athlètes de la quantité, parfaits rouages du productivisme demandé, s’excitent, puis s’usent et disparaissent, escamotés par la maladie, vite remplacés par d’autres. Certains décident de partir avec fracas. L’imposture du contrat devient un jour lumineuse. L’intensification du travail, l’accroissement inatteignable des objectifs, la convivialité stratégique, l’évaluation individualisée du travail sont autant de modèles organisationnels assurant la perte des solidarités et organisant la solitude de celui qui travaille. Le sujet qui affronte authentiquement le travail avec l’espoir qu’au bout de l’effort il y aura le succès et l’émancipation doit, une fois le voile déchiré, reconnaître qu’il s’est trompé, revoir sa vie. Et se suicide sur le lieu du travail.
Voir aussi l’article de Christiane Beaurepaire sur la paranoïa situationelle
Télécharger:
- Notre diaporama sur le Suicide au Travail, de Marie-Pierre Guiho-Bailly, Psychiatre
- Notre diaporama sur les conduites suicidaires et le rapport subjectif au travail, de Marie-Pierre Guiho-Bailly et Angélique Ragot.
Outils et questionnaires pour le medecin et le patient
Echelle visuelle analogique

L’échelle visuelle analogique ou EVA est une réglette qui permet au patient d’auto-évaluer sa douleur ressentie au moyen d’un curseur. Elle est utilisable dans le context des souffrances au travail.
Questionnaire d’auto-évaluation
Ce questionnaire d’auto-évaluation de l’épuisement professionnel, élaboré par Marie Pezé, est à utiliser par le clinicien ou par le patient lui-même.
Afficher et/ou faire lire au patient
Télécharger L’entretien spécifique avec le salarié en souffrance au travail
Focus sur le burn out
Le burn out s’inscrit dans l’éventail des pathologies liées au travail. Il ne peut se comprendre que par la centralité du travail dans la construction identitaire. Le burn out a probablement toujours existé. Plus simplement la FATIGUE jusque dans ses formes extrêmes, c’est à dire l’épuisement. Cet épuisement revêt des formes différentes suivant les époques et s’énonce de façon très hétéroclite.
En 1974, dans son article Staff burnout, Herbert Freudenberger fait la première tentative de description de l’affection: le Burn-Out Syndrome («B.O.S.»), dans lequel se trouve le personnel soignant des Free Clinics, très investi professionnellement et émotionnellement avec des patients toxicomanes. Il définit ce burnout comme la perte de motivation d’une personne pour son travail, surtout quand sa forte implication n’a pas produit les résultats escomptés.
En 1980, Freudenberger et Richelson le définissent ainsi:
«Un état de fatigue chronique, de dépression et de frustration apporté par la dévotion à une cause, un mode de vie, ou une relation, qui échoue à produire les récompenses attendues et conduit en fin de compte à diminuer l’implication et l’accomplissement du travail.»
Le syndrome d’épuisement professionnel se déploie dans un contexte où le travail est un engagement dans la défense de causes collectives. Ce sont de jeunes idéalistes qu’il nous décrit en 1974. Pour Freudenberger, le syndrome d’épuisement professionnel provient de l’écart entre un idéal de changement et la réalité de l’environnement de travail.
En 1993, Christina Maslach, chercheuse en psychologie sociale, s’intéresse aux stratégies utilisées par les médecins: L’«inquiétude distante» renvoie chez un médecin à l’attitude idéale combinant compassion et détachement émotionnel. Face à une maladie grave, à un état particulièrement préoccupant, il est en effet plus facile pour un médecin de soigner s’il oublie l’individu qui souffre et se consacre au «cas» et à ses symptômes.
Maslach découvre que les professionnels sont incapables d’atteindre le détachement. Avec le temps, ils adoptent en effet des attitudes négatives envers leurs clients. Ils interprètent leurs expériences émotionnelles comme des échecs et s’interrogent sur leurs capacités à travailler dans ce secteur, dépréciant ainsi leurs compétences.
Décrivant par hasard les résultats de ses premières analyses à un magistrat, Christina Maslach s’entend dire qu’un phénomène similaire apparaît chez les avocats exerçant auprès de personnes en situation de difficulté sociale. Ces avocats nomment métaphoriquement ce phénomène «burnout».
Puisque le burnout semble commun aux professionnels de la santé et aux avocats, Christina Maslach émet l’hypothèse que travailler avec d’autres, en particulier dans une relation d’aide, est au cœur du phénomène.
– Dans les années 2000, pour Christine Färber, les individus ne sont plus atteints par la forme classique du syndrome d’épuisement professionnel, celle dans laquelle la poursuite utopique de buts élevés socialement significatifs se heurtait à la résistance d’un environnement de travail qui anéantit les espoirs professionnels:
«Le syndrome d’épuisement professionnel qui prévaut aujourd’hui est marqué par le fait que les individus ont une multitude d’obligations, des pressions externes croissantes, des exigences grandissantes de la part des autres, une limitation des possibilités de s’engager et des salaires qui ne compensent que partiellement les efforts fournis.»
Il faut ajouter à ces difficultés de définitions, le fait qu’aucun patient ne présente un tableau clinique de BURN OUT qui soit pur. On peut donc associer le BO à la dépression, au syndrome de fatigue chronique, aux maladies cardiovasculaires, musculosquelettiques, dermatologiques, allergiques, métaboliques…
S’il fut au début un syndrome de soignants, on peut de nos jours étendre le risque de BURN OUT à l’ensemble des individus au travail, quelle que soit leur activité. Ce n’est plus un «syndrome de métier». Cette épidémie de BURN OUT survient bien sûr dans un contexte économique et organisationnel spécifique. Le salarié français est 3ème en productivité horaire et 1er en consommation de psychotropes.
Les caractéristiques des organisations du travail en France
- Charge de travail (accroissement, intensité, complexité)
- Individualisation (objectifs individualisés, entretiens d’évaluation, reporting)
- Pilotage par l’aval (confrontation directe à la demande des clients, des usagers)
- Management des objectifs et plus du travail (gestion des performances)
- Abandon de certains critères de qualité, banalisé par la hiérarchie dans la mesure où le salarié réalise une économie de moyens tout en préservant les exigences considérées comme centrales par les directions
- Procédures – communication – qualité totale
- Informatisation
- Réorganisations permanentes
- Production en mode dégradé
Spécificités des milieux de soins
- Réforme de la tarification
- Logique économique inscrite dans une dimension productiviste des soins
- Question financière devenant une priorité dans les orientations stratégiques de l’établissement
- Augmentation de l’activité, maîtrise de la dépense, objectif d’efficience, renforcement des outils de gestion analytique
- Impacts sur les pratiques cliniques des soignants
- Plus de soins ciblés et rentables souvent mal vécus par les soignants
- Gestion des entrées et des sorties des patients dans un contexte contraint (DMS courte pour une meilleure rentabilité)
Des signaux spécifiques qu’il ne faut pas laisser passer:
- une fatigue indéracinable, un repos qui ne repose plus
- une perte du plaisir à aller travailler
- le recours aux produits pour tenir
Le burn out n’est pas un dépassement du seuil de «la fatigue ordinaire». La même quantité d’énergie dépensée dans une activité choisie ne produira pas l’effet dévastateur que celui de l’activité contrainte professionnelle.
Le burn-out ne concerne que l’activité professionnelle, voire même quelquefois seulement telle tâche dans le travail, là où la fatigue touche l’ensemble des activités, notamment dans la dépression.
Le burn-out n’est pas amélioré seulement par le repos: suspendu par l’éloignement du contexte professionnel, l’épuisement revient dès l’instant de la reprise de travail dans les mêmes conditions.
La démarche diagnostique individuelle
- Savoir distinguer le burn-out des autres décompensations psychiatriques
- Evaluer le risque suicidaire et les troubles associés ou les évolutions compliquées
- Contacter le médecin du travail pour alerter et avoir un éclairage sur l’entreprise
- Orienter vers les consultations spécialisées pour évaluer plus précisément le lien santé/travail
- Demander la reconnaissance en maladie professionnelle?
Faire un diagnostic de burn out n’est pas si simple
Tous les cliniciens ne sont pas formés à la compréhension de ces tableaux cliniques même si le burn out a envahi la sphère publique, comme le harcèlement à une époque. Certains pensent que derrière la mode du burn out se cache la dépression sous ses formes multiples, signe de fragilité d’une structure psychique, d’une personnalité et que le travail n’a rien à y voir. D’autres, sensibles à ce qui se passe au travail, verront des burn out partout.
La sécurité sociale, la caisse primaire d’assurance maladie, par le biais du CRRMP, ne voient des burn out qu’à contre cœur puisque le tableau n’existe pas et les atteintes doivent être sévères et le lien au travail fortement établi pour que l’épuisement professionnel soit reconnu.
Voir aussi L’article de focus sur les affections psychiques liées au travail
Les seuls tableaux psychiques en lien avec le travail reconnus, hors tableau, par le groupe de travail de la commission des pathologies professionnelles du Conseil d’orientation sur les conditions de travail (COCT) sont les suivants: la dépression, l’anxiété généralisée, l’état de stress post-traumatique.
Les seules échelles quantitatives existantes sont des échelles d’autoévaluation en direction du salarié qui généralement a peur de les remplir! Elles sont assez peu utilisées en France, en tout cas de façon préventive en entreprise.
C’est donc avec sa formation, son positionnement théorique que le praticien va réagir et soigner:
Le médecin généraliste
Le médecin référent suit son patient depuis longtemps, connaît les antécédents médicaux, physiques et psychiques et saura déterminer si son intense épuisement est en lien avec un épisode dépressif, une maladie physique non diagnostiquée ou bien est consécutif au travail. Il est souvent le seul capable de lui faire entendre les arguments de sagesse et de protection de sa santé.
Vous vous posez maintenant la question: y a-t-il un lien avec le travail?
Vous devez adopter une démarche diagnostique consistant à interroger les conditions de travail de votre patient. De quelle façon vit-il son travail? Y a-t-il des éléments objectifs dans sa vie professionnelle qui pourraient être en lien avec les symptômes: arrivée d’un nouveau manager? Modification de l’organisation dans l’entreprise? Surcharge de travail? Etc.
La souffrance au travail est une pathologie de la solitude. Il est impératif de croire ce que dit votre patient car il a lui-même bien du mal à comprendre ce qui lui arrive. Il peut parler de son travail sans faire de lien clair avec les maux dont il souffre.
Dès le moment où vous soupçonnez la possibilité d’un lien entre l’état de santé de votre patient et sa vie professionnelle, vous devez vous mettre en contact avec son médecin du travail, sous réserve de l’accord de votre patient. Le médecin du travail connaît bien l’entreprise, peut y entrer contrairement à vous, adapter le poste ou envisager l’inaptitude définitive si toutes les solutions de retour au poste sont caduques.
Vous devez avoir conscience que ces patients sont souvent investis dans leur travail. Ils auront donc du mal à accepter un arrêt de travail. Pourtant, celui-ci est essentiel pour permettre au patient de prendre de la distance avec ce qui le fait souffrir. Face au risque, l’urgence absolue est de faire cesser, faire sortir de la situation toxique. Cet arrêt de travail ne doit donc pas être un temps mort mais la période privilégiée de mise en route d’une prise en charge pluridisciplinaire permettant au patient de se soigner, de comprendre et d’élaborer des solutions.
Ces solutions pourront être élaborées dans le cadre d’une coopération entre les différents acteurs (médecin du travail, généraliste, psychiatre, psychologue…), coopération essentielle pour une prise en charge optimale de votre patient. Ces situations cliniques chronophages et complexes nécessitent souvent des regards croisés. Adresser le patient aux services de pathologies professionnelles ou aux consultations spécialisées de souffrance au travail (liens) peut être nécessaire pour le suivi médico-administratif.
Attention
Le médecin ne doit jamais noter de lien direct avec le travail sur l’arrêt-maladie. Sa déontologie l’oblige à se limiter aux constatations sur l’état du patient tel qu’il le constate dans son cabinet. Il ne va pas dans l’entreprise!
- Il peut donc évoquer un état dépressif réactionnel sans écrire à quoi ce syndrome est réactionnel.
- Si le patient vient consulter après une crise de nerf sur le lieu du travail, une crise de larmes, une crise de tétanie, une altercation avec un supérieur hiérarchique ou un collègue, bref, un événement ponctuel et brutal, il entre alors dans le cadre de la définition de l’accident du travail et le médecin traitant peut faire un certificat initial pour Etat de Stress Aigu.
Voir La lettre-réseau de la CPAM précisant la procédure de traitement des demandes de reconnaissance du caractère professionnel des traumatismes psychologiques au titre des accidents du travail (pdf)
Voir le document de l’Assurance Maladie « Accident du travail / Maladies professionnelles – Risques psychosociaux : comment établir les certificats médicaux ?«

Si votre patient vous demande un certificat médical, vous devez être conscient que le certificat établi risque d’être utilisé en justice et savoir que l’avocat de l’employeur en sera destinataire. Par conséquent, il est important de ne jamais citer de noms de tiers et de ne jamais évoquer la notion de harcèlement moral qui n’est plus simplement un concept psychologique mais un délit inscrit dans le code pénal. Seul un magistrat peut qualifier une situation de harcèlement moral.
Le certificat doit être rédigé comme un certificat de “coups et blessures” mentionnant qu’il est “remis en main propre à l’intéressé pour faire valoir ce que de droit”.
Toutefois, la loi Kouchner qui permet désormais à votre patient de récupérer l’ensemble de ses dossiers médicaux, dont celui que vous possédez, peut vous dispenser d’établir ce certificat.
L’arrêt maladie:
L ‘arrêt maladie doit être un temps de coordination des acteurs de soins
– Cet arrêt maladie est un temps nécessaire pour que le patient se repose, qu’il prenne le temps de comprendre ce qui lui arrive et, avec ses médecins, de réfléchir à l’avenir.
– Le médecin traitant va mettre en place un traitement médicamenteux et un suivi psychothérapique. Etre arrêté, médicamenté et suivi atteste de la gravité de l’état du patient vis à vis du médecin conseil de la sécurité sociale et éventuellement, si le salarié entame une action juridique, vis à vis de la justice.
– Le médecin du travail doit voir le patient pendant son arrêt, uniquement à sa demande, dans le cadre de visites de pré-reprise, pour l’ aider à mieux comprendre la dégradation de la situation de travail. Ce travail de compréhension est fondamental car il va permettre au patient de prendre du surplomb, de la distance par rapport à son vécu. En vue de favoriser le maintien dans l’emploi des travailleurs en arrêt de travail d’une durée de plus de trois mois, une visite de pré-reprise est organisée par le médecin du travail à l’initiative du médecin traitant, du médecin conseil des organismes de sécurité sociale ou du travailleur. (Article R4624-29 modifié par Décret n°2016-1908 du 27 décembre 2016 – art. 1)
Le médecin du travail
– Le médecin du travail continue à être un acteur mal aimé de la santé au travail. La médecine du travail est une véritable spécialité souvent méconnue, regardée au travers de nombreux stéréotypes: méfiance et déconsidération de la part des autres médecins car le médecin du travail n’est pas prescripteur. Le partage du secret médical avec lui peut apparaître complexe. Le médecin du travail est sous-considéré par la plupart des salariés qui le croient à la solde de l’employeur.
– De surcroit, les réformes prévues vont dans le mauvais sens: Plus de visite à l’embauche, une visite obligatoire tous les 4 ans, de moins en moins de médecins du travail, seuls habilités à pénétrer dans l’entreprise pour constater les conditions réelles de travail des salariés.
– Le médecin du travail demeure, dans la loi, l’interlocuteur privilégié du chef d’entreprise et des salariés. Il connaît les pathologies du travail.
Le psychiatre
La seule approche médicamenteuse ne peut suffire. Elle est utile dans un premier temps car elle va aider à tamponner la souffrance, le niveau d’anxiété ou d’angoisse grâce à la chimie, de la même façon que le repos que procure l’arrêt-maladie va aider à reconstituer la batterie à plat.
Mais ni les médicaments, ni l’arrêt-maladie ne vont régler les problèmes du retour au travail, de la charge de travail excessive, de la mauvaise ambiance, de l’incompréhension de la hiérarchie, bref de tout ce qui se passe au travail. Et lorsque le patient ira mieux ou bien, et que le médecin ou le psychiatre évoqueront le retour au travail, les angoisses vont resurgir. Ou bien le patient reprend et les mêmes causes produisant les mêmes effets, il rechute.
La psychothérapie oui mais laquelle?
Il faut comprendre pourquoi on a fait un burn out. Plusieurs approches peuvent être utilisées suivant la formation du psychothérapeute:
– l’approche psychologique classique ira sur la mise à jour de la personnalité du salarié et la seule analyse des failles personnelles qui risque de renforcer la culpabilité. C’est une approche qui peut être nécessaire dans un deuxième temps.
– L’approche par le stress et les thérapies cognitivo-comportementales est utilisée dans certaines des consultations du réseau souffrance et travail mais toujours adossées à l’analyse du travail réel. Travailler les rythmes de travail du patient, son investissement au travail, sa charge anxieuse par des exercices spécifiques sont une aide précieuse. Mais encore une fois, il faudra réfléchir avant de retourner dans une organisation du travail dont les demandes dépassent ce que le patient peut physiquement et légalement donner.
– L’approche par la clinique du travail repose sur l’analyse de la situation de travail. Le clinicien spécialisé aidera le patient à construire une double chronologie: La chronologie de la modification de l’organisation de votre travail et en parallèle, la chronologie de la dégradation de l’état de votre santé.
Les stratégies de retour au travail ou de sortie de l’entreprise:
– Si l’arrêt maladie, le traitement et la discussion sur le travail permettent d’envisager sereinement le retour du patient à poste, qu’on a procédé de bonne foi aux modifications nécessaires grâce à l’intervention des acteurs de l’entreprise, la parenthèse sombre se referme.
– Si le patient a perdu confiance dans son environnement professionnel proche (hiérarchie, collègues) et s’il peut muter sur un autre poste, le médecin du travail peut préconiser cette mutation (L 4624-1) qui s‘organisera en concertation avec la direction, la DRH.
Ces deux cas de figure ne sont envisageables que si l’entreprise a bien conscience de sa responsabilité vis-à-vis de la santé des salariés.
Si le patient a totalement perdu confiance dans son entreprise, que le retour parait impensable, que l’idée de quitter l’entreprise le soulage, différents cas de figure se présentent qui nécessitent, en plus des acteurs médicaux, de prendre conseil auprès d’un avocat. Le rôle de l’avocat n’est pas toujours de conduire au procès mais au contraire de l’éviter.
Lorsque le médecin du travail a épuisé l’arsenal thérapeutique que sont l’arrêt de travail, la médicalisation temporaire et/ou le changement de poste, lorsqu’il y a eu alerte de tous les partenaires de l’entreprise et absence de solution, l’inaptitude définitive à tout poste dans l’entreprise demeure la réponse médico-administrative la plus efficace. Elle nécessite la participation active du salarié devenu acteur de sa situation et non pas victime.
Pour forger son opinion, le médecin du travail doit s’appuyer sur les données recueillies au cabinet médical. L’analyse et la compréhension de la situation passent par le repérage du tableau clinique spécifique des salariés en souffrance au travail ; par le repérage des techniques de management pathogènes répertoriées dans le récit du patient ; par le repérage de convergences entre les témoignages entendus et écrits d’autres salariés et celui du patient. Enfin, dans les cas complexes, le médecin du travail s’appuiera sur des pratiques de coopération pluridisciplinaire permettant d’aboutir à une prise de décision collégiale, avec le savoir-faire de chacun, médecin généraliste, médecin inspecteur, psychothérapeute, expert.
L’avis d’inaptitude définitive doit toujours être formulé avec le consentement participatif et éclairé du salarié. Il faut se souvenir qu’il s’agit là de l’inaptitude de l’entreprise à permettre au salarié des conditions de travail protectrices de sa santé.
L’inaptitude d’un salarié ou de plusieurs salariés peut être l’occasion pour le médecin du travail de mettre en place dans l’entreprise un plan de formation concernant les besoins fondamentaux des salariés: besoins physiologiques, besoin de sécurité, besoins sociaux, besoin d’autonomie, besoin de sens. Cette posture de préventeur peut créer un projet mobilisateur, surtout dans le contexte de l’obligation de sécurité de résultats. Le médecin du travail confirme ainsi son rôle de conseiller des acteurs de l’entreprise.
Le déni, la resistance du patient, la surdité de l’environnement
Il est difficile de prescrire l’attention à l’autre et ou à soi. Longtemps le travail a été le lieu de construction de la solidarité et du vivre ensemble. Aller travailler, c’est sortir de chez soi tous les jours, s’insérer dans une équipe de travail, se rendre utile au monde, donner à voir ses compétences, articuler ses savoir-faire à ceux des autres pour que le travail se fasse. Pas de travail possible sans travail d’équipe, sans partage des règles de métier, des valeurs sur lesquelles on s’appuie pour faire du beau travail.
Les nouvelles façons d’organiser le travail, apparues dans les années 60, ont profondément modifié la construction des collectifs de travail, la coopération entre les salariés et instauré un vécu de solitude au travail.
Aux principes du management scientifique, avec ses méthodes de surveillance, de contrôle et d’encadrement, s’est substitué, jusque sur les chaînes de montage, un nouveau dispositif qui associe l’évaluation individualisée des performances et la qualité totale, par divers mécanismes:
– la dépossession: en séparant radicalement travail intellectuel et travail manuel, entre le bureau des méthodes où on pense et l’atelier où on exécute, le modèle taylorien neutralise et disqualifie la pensée des ouvriers sur leur travail. On assiste à une dépossession d’un savoir mais aussi à une dépossession de la liberté d’organisation, de réorganisation ou d’adaptation du travail. Du travail ouvrier, on est passé aux mêmes méthodes appliquées à pratiquement tous les métiers par le biais des technologies du numérique.
– l’isolement: le travail taylorisé engendre davantage de divisions entre les individus que de points de rassemblement. Les salariés sont confrontés un par un, individuellement et dans la solitude, aux contraintes de productivité. La surcharge de travail n’étant plus débattue collectivement et mise en partages, cette souffrance appelle des réponses défensives individuelles et non collectives.
– l’évaluation individualisée des performances: rendue possible par le suivi informatisé de l’activité, qui permet le suivi individualisé de chaque opérateur, de ses gestes et de ses modes opératoires, elle génère le chacun pour soi. Ce contrôle n’est pas passif, mais suppose la collaboration de l’agent, qui saisit des données sur son activité. L’auto-contrôle en est la forme achevée, répandue aussi bien dans l’industrie que dans les services ;
– l’envahissement: l’organisation scientifique du travail (taylorisme, fordisme…) a déjà fait naître de puissantes contraintes physiologiques de temps et de rythme de travail. Les NTIC vont parachever l’effacement entre la vie privée et la sphère du travail, la première étant désormais colonisée par la seconde ;
– l’aliénation du fonctionnement mental: L’organisation scientifique du travail n’autorise aucune évasion mentale, le travailleur est victime de paralysie de sa pensée même en dehors de son lieu de travail ce qui contribue en effet à renforcer l’assujettissement du corps. Les mécanismes de défense déployés contre cette accélération de soi sont malheureusement propices à la productivité. L’agressivité et la frustration réactionnelle sont réprimées par peur et culpabilité et retournées contre soi dans l’effort que le sujet fait pour se discipliner. La tension nerveuse est rapatriée dans l’accélération du rythme.
L’ambiance qui règne sur le lieu de travail, les relations entre les collègues, avec la hiérarchie, les clients, sont des facteurs de cohésion ou de zizanie. Les nouvelles organisations du travail ont instauré un chacun pour soi, un individualisme, une rivalité préjudiciable à la vie de toute la société.
Si longtemps on a évoqué la compétition des salariés français avec le salarié chinois, le plombier polonais, dans un contexte de mondialisation et de concurrence de tous avec tous, désormais la «guerre» peut se jouer avec les collègues de l’open space ou du bureau d’à côté.
Les réactions peuvent aller de l’indifférence «ce n’est pas mon problème», à des comportements aggravants «il est nul, il est vieux, il est caractériel».
Si la norme est d’être au top, en forme, performant, dynamique, le moindre sentiment de fatigue sera perçu comme un signe d’insuffisance personnelle, comme un risque de mise au ban, de déchéance sociale à venir. Vous ne risquez donc pas de percevoir sur les autres ce que vous vivez comme une fragilité sur vous-même.
Certains collègues peuvent, quand ils conservent leur sensibilité, dans un élan altruiste, vouloir prendre en charge complètement les problèmes de l’autre, au détriment de leur propre équilibre: «je ne peux pas le laisser comme ça, il faut que je l’aide».
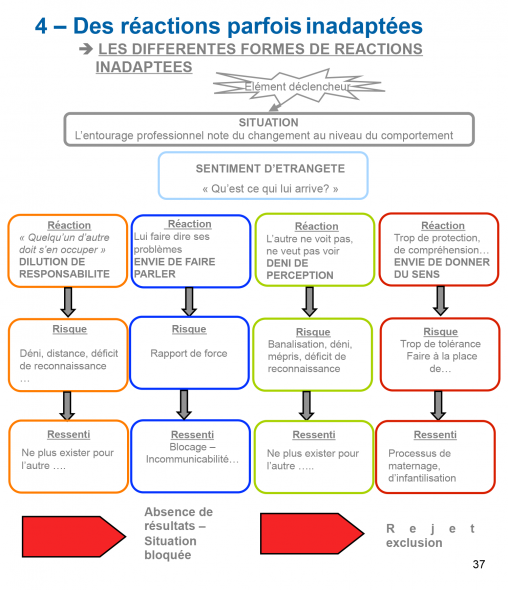
A l’apparition des premiers signes, l’environnement professionnel ne s’inquiètera pas immédiatement, évitera même d’en parler, se réfugiera dans un silence pudique sur des signes jugés mineurs, laissant malheureusement les troubles s’installer.
– «Après tout, il a peut-être des difficultés personnelles, je n’ai pas à m’en mêler.»
– «De toutes façons, moi quand j’ai eu des soucis, personne n’est venu vers moi.»
On l’a vu dans la liste des symptômes, la glissade dans le burn out va modifier peu à peu l’individu, dans son rapport à lui-même et dans sa relation avec les autres. L’entourage professionnel se rend compte que des changements s’opèrent. Le travail n’est plus fait comme avant, les maladresses professionnelles se répètent, le caractère se modifie. Peu à peu, la façon d’être au travail n’est plus la même.
Le salarié en difficulté vers qui on ne se tourne pas, va vivre ce silence comme une mise à distance, un désinterêt et se replier encore plus sur lui-même.
Lorsqu’on lui pose enfin des questions sur son état devenu trop visible, ce peut être avec tellement d’insistance, que le salarié se sentira «interrogé» et s’enfermera dans une attitude défensive, ou dans le silence. «De quoi vous mêlez vous, tout va bien». Si l’ambiance au travail n’est pas bonne, il peut aussi imaginer qu’on veut lui soutirer des informations sur son état pour se débarrasser de lui.
Les signaux d’alerte: les signaux faibles
Leurs caractéristiques:
– difficiles à interpréter
– informels
– improbables
– annonciateurs d’évènements
Exemples:
– Présentéisme
– Saute d’humeur
– Sensibilité exacerbée
– Crises de larmes
– Changement brutal d’habitudes et/ou d’attitude
– Isolement
– Perception d’un manque de reconnaissance
– Procrastination
– Plainte récurrente auprès des tiers
Cette liste n’est pas exhaustive.
Le contexte légal
Peu de salariés connaissent leurs droits et leurs devoirs. Idem pour le médecin généraliste. La loi de modernisation sociale qui sanctionne le harcèlement moral, n’est qu’un cas particulier de l’obligation qui pèse sur l’employeur privé ou public. La loi L 4121 est particulièrement protectrice de la santé physique et mentale des salariés et fait obligation au chef d’entreprise ou d’établissement de la protéger en termes de résultats et pas seulement de moyens.
1.1.LE CHEF D’ENTREPRISE ET/OU D’ÉTABLISSEMENT
L 4121-1
«L’employeur prend les mesures nécessaires pour assurer la sécurité et protéger la santé physique et mentale des travailleurs.
Ces mesures comprennent:
– Des actions de prévention des risques professionnels ;
– Des actions d’information et de formation ;
– La mise en place d’une organisation et de moyens adaptés.
L’employeur veille à l’adaptation de ces mesures pour tenir compte du changement des circonstances et tendre à l’amélioration des situations existantes.»
Article R. 4121-1 du code du travail (ancien article: R 230-1)
«L’employeur transcrit et met à jour dans un document unique les résultats de l’évaluation des risques pour la santé et la sécurité des travailleurs à laquelle il procède en application de l’article L. 4121-3.
Cette évaluation comporte un inventaire des risques identifiés dans chaque unité de travail de l’entreprise ou de l’établissement.»
L 4121-2
«L’employeur met en œuvre les mesures prévues à l’article L. 4121-1 sur le fondement des principes généraux de prévention suivants:
– Eviter les risques ;
– Evaluer les risques qui ne peuvent pas être évités ;
– Combattre les risques à la source;
– Adapter le travail à l’homme, en particulier en ce qui concerne la conception des postes de travail ainsi que le choix des équipements de travail et des méthodes de travail et de production, en vue notamment de limiter le travail monotone et le travail cadencé et de réduire les effets de ceux-ci sur la santé ;
– Tenir compte de l’état d’évolution de la technique ;
– Remplacer ce qui est dangereux par ce qui n’est pas dangereux ou par ce qui est moins dangereux;
– Planifier la prévention en y intégrant, dans un ensemble cohérent, la technique, l’organisation du travail, les conditions de travail, les relations sociales et l’influence des facteurs ambiants, notamment les risques liés au harcèlement moral, tel qu’il est défini à l’article L. 1152-1 ;
– Prendre des mesures de protection collective en leur donnant la priorité sur les mesures de protection individuelle ;
– Donner les instructions appropriées aux travailleurs»
L 4121-3
«L’employeur, compte tenu de la nature des activités de l’établissement, évalue les risques pour la santé et la sécurité des travailleurs, y compris dans le choix des procédés de fabrication, des équipements de travail, des substances ou préparations chimiques, dans l’aménagement ou le réaménagement des lieux de travail ou des installations et dans la définition des postes de travail.
A la suite de cette évaluation, l’employeur met en œuvre les actions de prévention ainsi que les méthodes de travail et de production garantissant un meilleur niveau de protection de la santé et de la sécurité des travailleurs. Il intègre ces actions et ces méthodes dans l’ensemble des activités de l’établissement et à tous les niveaux de l’encadrement.»
Article L 4121-4
«Lorsqu’il confie des tâches à un travailleur, l’employeur, compte tenu de la nature des activités de l’établissement, prend en considération les capacités de l’intéressé à mettre en œuvre les précautions nécessaires pour la santé et la sécurité.»
Article L 4121-5
«Lorsque dans un même lieu de travail les travailleurs de plusieurs entreprises sont présents, les employeurs coopèrent à la mise en œuvre des dispositions relatives à la santé et à la sécurité au travail.»
Pris en charge automatiquement en accident du travail, un salarié ne peut plus poursuivre son employeur, sauf en cas de faute inexcusable.
Lorsqu’un accident grave survient du fait du travail, le salarié peut porter plainte contre l’employeur pour faute inexcusable.
Voir notre article Suicides : le « Guide pratique des ayants-droit » qui explique toute la procédure de reconnaissance en accident du travail (AT) et maladie professionnelle (MP).
Les critères retenus par les magistrats quant à la faute inexcusable sont importants à connaître car la logique judiciaire n’est pas la logique clinique.
– Le Chef d’entreprise doit avoir conscience du danger (appréciation in abstracto de ce qu’aurait dû connaître un professionnel avisé).
Le chef d’entreprise à l’heure d’internet ne peut plus dire qu’il ne savait pas à quels risques son salarié était soumis. Il est entouré d’acteurs (médecine du travail DRH, délégué sdu personnel, CHSCT..) qui peuvent l’aider dans la mise en place d’une véritable prévention primaire des risques liés au travail.
– Il suffit que la faute commise soit une cause nécessaire du dommage, et non une cause déterminante.
Le travail n’a pas à être la cause unique du dommage (A.T grave, suicide ..), il suffit qu’il fasse partie du chemin causal. L’employeur ne peut donc plus se réfugier derrière la subjectivité du salaré, sa fragilité psychique pour s’exonérer de sa responsabilité.
Voir aussi
- Les jugements de l’affaire Renault
- La première reconnaissance par la Cour de Cassation de la faute inexcusable de l’employeur.




